Muchos de nosotros nos hemos enfrentado a situaciones en las que alguien cercano ha requerido atención médica urgente. Algunas veces, movidos por la buena voluntad y el deseo de ayudar, echamos mano a medidas que, a la larga, terminan por causar más daños que beneficios. En ocasiones, este impulso nos lleva a perder un tiempo precioso.
¿Cómo identificar que estamos frente a una emergencia médica? ¿Cuáles son los síntomas y signos más importantes? ¿Qué hacer en cada caso? Responder adecuadamente a estas preguntas puede marcar la diferencia entre la vida y la muerte.
Diferencias entre urgencias y emergencias
De acuerdo con la Organización Mundial de la Salud (OMS), una urgencia es “la aparición fortuita (…) de un problema (…) que genera la conciencia de una necesidad inminente de atención, por parte del sujeto que lo sufre o de su familia”. En tanto que la emergencia es “una situación en que la falta de asistencia conduciría a la muerte en minutos”, en estos casos “la aplicación de primeros auxilios por cualquier persona es de importancia vital”.
Algunos signos indican que estamos ante una emergencia médica. En la siguiente tabla se resumen varios de ellos:
- Falta de aire intensa, que impide hablar con oraciones completas, y se puede acompañar de incapacidad para toser o hacerlo con poca fuerza
- Hinchazón del rostro, los ojos o la lengua
- Coloración azulada de la piel, especialmente en la zona del cuello y el rostro
- Lesión en la cabeza o en la columna
- Alteraciones de la conciencia caracterizada por un comportamiento inusual, confusión, dificultad para despertarse…
- Dolor de cabeza inhabitual que se describe como “sensación de estallido”
- Incapacidad para hablar
- Mareo, debilidad o cambio súbito en la visión
- Desmayo o pérdida del conocimiento
- Lesión súbita, debida a un accidente automovilístico, quemaduras o inhalación de humo, ahogamiento inminente, herida profunda o grande, otras lesiones
- Sangrado intenso, así como vomitar o toser sangre
- Dolor en el pecho o incomodidad que dura dos minutos o más
- Dolor repentino y severo en cualquier parte del cuerpo
- Presión o dolor en la parte superior del abdomen
- Vómitos severos y persistentes.
- Sentimientos suicidas u homicidas
- Ingestión de una sustancia tóxica
Muchos de estos signos se manifiestan en niños, con la particularidad de que estos los manifiestan de manera distinta, especialmente, cuando son pequeños, debido a que no pueden o no saben expresar lo que sienten. En ese sentido, nadie como las madres para darse cuenta de que algo no marcha bien. A continuación enumeramos algunos signos de alarma que debemos tener en cuenta en los más pequeños.
- Cambios importantes en el estado mental, como conductas inusuales, confusión, irritabilidad
- Falta de atención o respuestas lentas
- Somnolencia excesiva (el niño no despierta)
- Incapacidad de pararse o caminar (debilidad)
- No quiere comer (está majadero)
- Respiración anormal (se le hunde la barriga)
- Fiebre intensa que se acompaña de alteración del estado mental, rigidez del cuello o la espalda
- Sangrado intenso o que no se detiene
- Color azulado o grisáceo de la piel (cianosis)
- Convulsiones
La presencia de uno o más de estos signos debe llevarnos a pensar que estamos frente a una emergencia médica. ¿Qué hacer y qué no hacer en cada caso?
Heridas y lesiones traumáticas
La Biblioteca Nacional de Medicina de los Estados Unidos ofrece algunas recomendaciones de primeros auxilios en caso de heridas, que comentamos a continuación.
- Mantenga la calma e intente tranquilizar a la víctima.
- Recueste a la persona y, de ser posible, eleve la parte del cuerpo que sangra.
- No retire objetos, como un cuchillo, que hayan sido enterrados en el cuerpo. Coloque vendajes a su alrededor, para evitar que se muevan, y péguelos con cinta adhesiva.
- Aplique presión directa sobre una herida externa, de ser posible con un vendaje estéril o, al menos, limpio. Mantenga la presión hasta que se detenga el sangrado, excepto que sea en el ojo.
- Si el sangrado continúa, coloque otro vendaje, sin retirar el primero, y busque atención médica de inmediato.
- Si la herida es en una extremidad y el sangrado continúa, puede valorar la aplicación de un torniquete 5 cm por encima de la lesión.
- Las heridas en el pecho, en especial si aspiran aire, siempre deben cerrarse, dejando un lado abierto. Esto crea una válvula que permite la salida del aire acumulado sin que entre más.
¿Qué no se debe hacer?
- No retire el vendaje para ver si el sangramiento se detuvo.
- No hurgue una herida ni jale un objeto incrustado en ella.
- No trate de limpiar una herida grande ni intente hacerlo una vez detenido el sangrado.
- No mueva a la persona si ha habido una lesión en la cabeza, el cuello, la espalda o una pierna. La movilización, realizada sin el entrenamiento necesario, puede producir daños permanentes.
Es importante tener en cuenta que el contacto con la sangre puede ser una fuente de infecciones: protéjase siempre. Adicionalmente, portadores de enfermedades como la hemofilia o quienes toman medicamentos anticoagulantes, sin importar el tamaño de la herida, requerirán atención médica de inmediato ante este tipo de afección.
Cuando las personas sufren traumatismos en la cabeza, el pecho o el abdomen, aunque no haya ninguna herida es sumamente importante que busquen ayuda médica de inmediato. Puede haber lesiones internas que pueden poner en riesgo la vida. Si, adicionalmente, aparecen algunos de los signos que enumeramos antes, la búsqueda de ayuda médica resulta imperativa.
Las recomendaciones específicas para quemaduras, así como cuándo buscar ayuda, qué hacer y qué no hacer puede encontrarlas aquí.
Dolor en el pecho
El dolor en el pecho es el síntoma más importante de las enfermedades cardiovasculares. Estas son la primera causa de muerte en Cuba, por lo que se les debe prestar especial atención. Las características más comunes de estos cuadros dolorosos es que son intensos (aunque la intensidad resulta variable), de carácter opresivo, persistente y que no se alivian con los cambios de posición, suelen irradiarse a la mandíbula y brazo izquierdos, y se acompañan generalmente de sudoración, ansiedad, náuseas, vómitos… A veces, también hay dificultad para respirar, que en algunos casos llega a ser intensa.
En presencia de estos cuadros es fundamental buscar ayuda lo antes posible. Por otro lado, si sospecha que la persona o usted está sufriendo de un ataque cardíaco, puede tomar una aspirina. Adicionalmente, si tiene un diagnóstico de cardiopatía isquémica está indicado el uso de nitroglicerina sublingual cada cinco minutos hasta tres dosis; en caso de que el dolor no desaparezca vaya de inmediato a emergencia. Ninguna de las recomendaciones antes citadas sustituye la atención médica.
Alteraciones de consciencia
En Cuba, los accidentes cerebrovasculares son la tercera causa de muerte. Muchos de los síntomas que enumeramos antes, como las alteraciones de la conducta, los mareos, la disminución de la consciencia, los vómitos, el dolor de cabeza intenso y otros pueden indicarnos que una persona está sufriendo una enfermedad cerebrovascular.
Las siglas F.A.S.T. (en inglés) también pueden ser de utilidad para identificar estos cuadros:
- FACE (cara). Pídale a la persona que sonría y observe si hay simetría.
- ARMS (brazos). Pídale a la persona que levante ambos brazos, uno de ellos puede caer o levantarse con más dificultad.
- SPEECH (habla). Pídale a la persona que le hable. Las alteraciones van desde arrastrar las palabras hasta la total incapacidad de comunicarse.
- TIME (tiempo). En la emergencia, el tiempo es oro; por eso resulta fundamental buscar ayuda lo antes posible.
Suele ser común que las personas con enfermedad cerebrovascular tengan presión alta. En estos casos es preferible no medicarse en el hogar por el riesgo de disminuir demasiado la tensión. Tampoco es conveniente administrar ningún fármaco en presencia de convulsiones, debido a que estos medicamentos pueden enmascarar la gravedad del cuadro; lo ideal es colocar al paciente sobre un costado, en un ambiente seguro, evitando así que se golpee o que se ahogue con su propio vómito.
Dificultad para respirar
Muchas causas provocan dificultad para respirar. Por supuesto, no todas son graves. Sin embargo, si la persona respira de manera acelerada; se encuentra ansiosa o intranquila; necesita sentarse para respirar mejor o es incapaz de estar acostada, o se torna somnolienta, existen grandes posibilidades de que esté frente a una emergencia médica. Otros signos que pueden alertarnos de la gravedad del cuadro son la presencia de trastornos de consciencia, piel o uñas de color azulado, que sude copiosamente, que el pecho se mueva de una manera inusual o tenga dificultad para hablar.
En estos casos, lo primero es buscar ayuda médica. Entretanto, a pacientes asmáticos cuyo cuadro médico sea conocido o que padezcan una enfermedad pulmonar obstructiva crónica se les puede administrar algún medicamento de uso frecuente ante estos signos, como inhaladores para el asma u oxígeno. El hecho de que desaparezcan las sibilancias no significa que la persona ha mejorado, especialmente si este silencio se acompaña de somnolencia o cianosis (coloración azul de la piel).
En situaciones como estas hay una serie de cosas que no se deben hacer bajo ningún concepto. Estas son: dar agua o comida a una persona con falta de aire intensa, porque aumenta el riesgo de que el alimento o el líquido se aloje en el árbol respiratorio. No se debe colocar una almohada debajo de la cabeza de la persona ni acostarla pues el peso del abdomen, que en esta posición cae sobre el diafragma, limita la movilidad de los músculos respiratorios, sobre todo en el caso de los obsesos. Es preferible sentarla. Y, sobre todo, no espere para ver si la persona mejora antes de buscar ayuda.
En algunos casos, la falta de aire es consecuencia de reacción alérgica grave. Para más información de qué hacer en estos casos pinche aquí.
Atragantamiento
Una causa particular de la dificultad para respirar es cuando un objeto impide la entrada y salida del aire del árbol respiratorio; en este caso estamos hablando de atragantamiento. En los adultos, lo más usual es que sea por un trozo de carne, pero también puede ser un hueso, un hollejo de naranja, una prótesis dental… Los niños, sobre todo los menores de cinco años, que no tienen desarrollados los reflejos nauseosos y de la tos, se atragantan frecuentemente con objetos como monedas, globos, granos…
En cualquier caso, lo primero siempre es pedir ayuda y luego despejar la vía aérea de la persona. ¿Cómo? Se le puede estimular a que tosa con fuerza, lo que generalmente es posible si es capaz de hablar. En estos casos resulta muy importante no intentar extraer ningún objeto que no sea visible, pues existe el riesgo de que lo introduzcamos más profundamente.
Es preferible realizar la maniobra de Heimlich, en la que el rescatista se coloca por detrás del paciente y rodea su abdomen con los brazos, colocando el puño con el pulgar hacia adentro entre el ombligo y el esternón, y comprimiendo enérgicamente hacia arriba cinco veces. Cuando la persona afectada es menor de 5 años o cuando pesa menos de 20 kg, el rescatista debe arrodillarse y emplear menos fuerza.
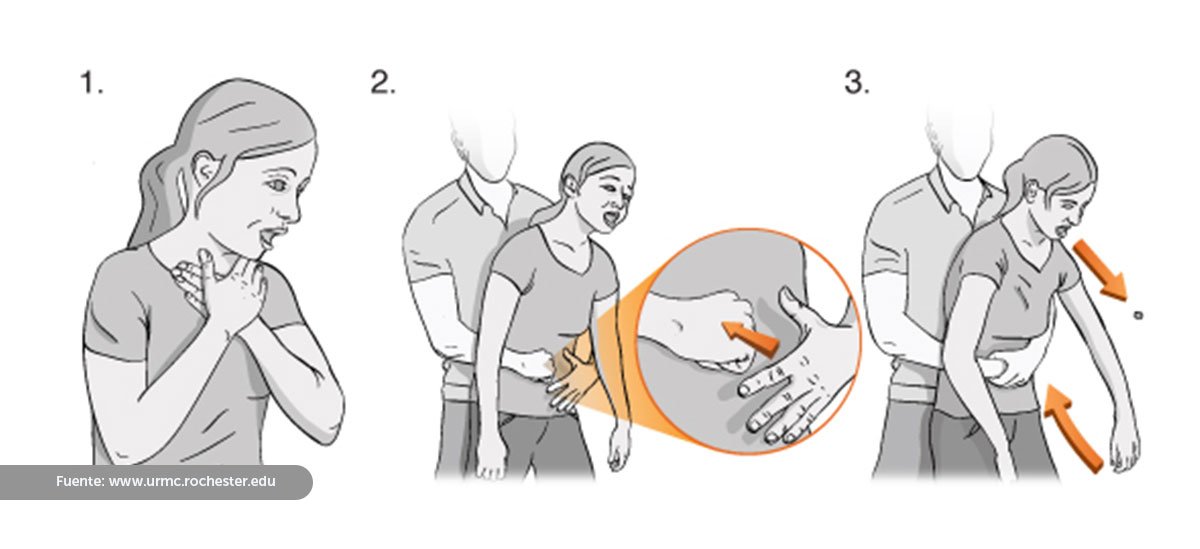
En el caso de los bebés no se deben realizar compresiones abdominales, por el contrario, se le coloca boca abajo, apoyado sobre el antebrazo y se golpea firmemente con la palma de la mano cinco veces, luego se examina la boca para extraer el cuerpo extraño, si es visible. Si la maniobra no es exitosa, se coloca boca arriba y se comprime el esternón entre 1 y 4 cm, en 5 ocasiones con los dedos índice y medio, para posteriormente examinar la boca y extraer el objeto. Este proceso se repite hasta que el cuerpo extraño sea extraído o el bebé pierda el conocimiento..

Paro cardiorrespiratorio y reanimación cardiopulmonar (RCP)
Desafortunadamente, en algunos casos las emergencias no tratadas a tiempo, o que por su naturaleza son extremadamente graves, terminan en Paro Cardiorrespiratorio (PCR). De acuerdo con el capítulo correspondiente del Manual MSN, el PCR ocurre “cuando el corazón deja de bombear sangre y oxígeno al encéfalo y a otros órganos y tejidos”.
Si una persona permanece en PCR sin ayuda durante 5 minutos el riesgo de daño cerebral es altísimo, con 8 minutos las posibilidades de que sobreviva son muy escasas.
Un concepto fundamental es el de la llamada cadena de supervivencia, compuesta por cuatro pasos que ayudan a mejorar las posibilidades de vida de la víctima.
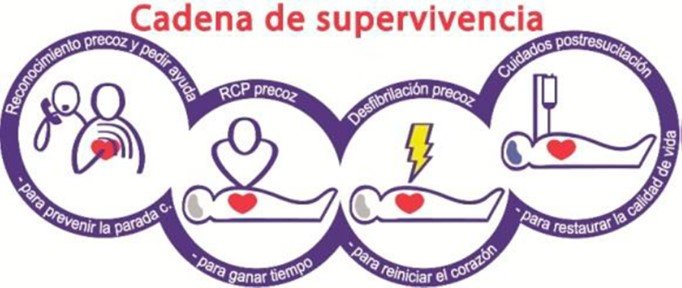
Esta consiste en el reconocimiento temprano de la parada y la solicitud de ayuda. ¿Qué signos nos indican que una persona está en PCR? En primer lugar, la persona está inconsciente y no responde a nuestro llamado ni a ningún otro estímulo. Por otro lado, el rescatista notará que el/la afectado/a no respira o lo hace de manera agónica. En estos casos, si usted no es un profesional entrenado, no pierda tiempo en determinar si tiene pulso: solicite ayuda y comience a realizar la reanimación cardiopulmonar (RCP).
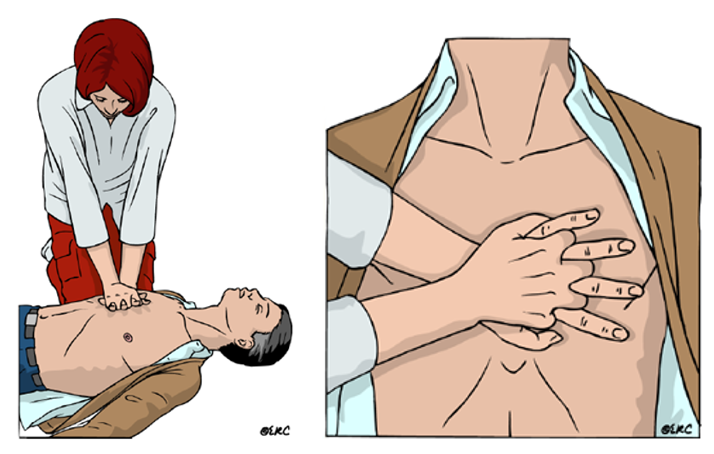
¿De qué trata la RCP? Existen dos métodos para la RCP extrahospitalaria. El primero consiste solo en las compresiones del tórax y es el recomendado para personas no entrenadas. También está la RCP convencional, para personal entrenado que incluye además las respiraciones de rescate. En los primeros minutos de un PCR, se ha demostrado que las compresiones torácicas solas son tan efectivas como la RCP básica convencional.
¿Cómo se debe hacer? La RCP solo con las manos consiste en comprimir el tórax a razón de 100 a 120 veces por minuto a una profundidad de 5 cm, permitiendo que este regrese a su posición inicial. El reanimador debe situarse de rodillas junto a la víctima y colocar sus dos manos en la parte baja del tórax, con los brazos completamente extendidos.
En el caso de los niños se hará con una sola mano, tomando como referencia la línea que une ambas tetillas en el centro del pecho. Finalmente, en el caso de lactantes se hará tomando el niño con las dos manos y aplicando la presión con los pulgares. En caso que esto no sea posible se colocará al niño sobre una superficie dura y se realizarán las compresiones utilizando dos dedos (el índice y el del medio).
En el caso de los recién nacidos, los niños y los ahogados, las causas más frecuentes de PCR son de origen respiratorio, por lo que las respiraciones de rescate cobran gran importancia. Sin embargo, si usted no está entrenado, no puede o no desea realizar respiraciones de rescate, realice la RCP solo con las manos.
Otro de los eslabones de la cadena de supervivencia es la desfibrilación precoz, que se hace con unos dispositivos llamados desfibriladores externos automáticos (DEA), capaces de detectar ritmos anormales y practicar una descarga. Sin embargo, estos dispositivos no suelen estar disponibles en lugares públicos, como restaurantes, cafeterías, estadios, etc. Finalmente, está la atención médica avanzada: cuanto más pronto se realice, mejores serán las posibilidades de supervivencia. Esto depende del tiempo de respuesta de los servicios de rescate.
Contrario a lo que sucede en el cine y la televisión, casi nunca una persona que ha sufrido un PCR se recupera inmediatamente. De hecho, la supervivencia del paro extrahospitalario es cercana al 10 %, es decir, solo 1 de cada 10 pacientes sobreviven, incluso cuando todo se hace bien.
El tiempo es oro
Las emergencias son situaciones que ponen al límite las reservas del cuerpo humano. Las estadísticas muestran que las mejores tasas de supervivencia corresponden a personas jóvenes y saludables. De cualquier manera, la prevención es la mejor herramienta y mi consejo, como médico especialista en primeros auxilios, sería: no haga nada que pueda ponerlo en peligro.
Si usted es testigo de una situación de este tipo, recuerde todo lo que leyó a lo largo del artículo. Ante una emergencia, mantenga la calma; no se ponga en peligro a menos que esté entrenado pues, si lo hace, en lugar de una podrían ser dos las víctimas con las que tendrían que lidiar los rescatistas. No haga nada que no sepa que deba hacerse y evite agravar el problema; use el sentido común y, sobre todo, no pierda tiempo.
Aún cuando el concepto de la hora dorada se desarrolló para los accidentes de tránsito, en cualquier emergencia cuanto menor sea el tiempo que media entre el inicio del cuadro y la atención médica especializada mejores serán las posibilidades de recuperación por parte de la víctima.
Por último, recuerde que no está en sus manos resolver la situación; una de las primeras lecciones que recibí cuando comencé a dedicarme a la medicina de emergencia y a la terapia intensiva es que muchas veces, aún cuando lo hacemos todo bien, las cosas pueden salir mal.
Nota:
1 Este concepto se le atribuye al Dr. Adams Cowley, cirujano militar, jefe del Centro Universitario de traumatología de Maryland y uno de los pioneros en la cirugía a corazón abierto y en la traumatología de emergencia. En una entrevista Cowley comentó: “Hay una “hora dorada” entre la vida y la muerte. Si usted es lesionado gravemente, cuenta con menos de 60 minutos para sobrevivir. Tal vez no muera entonces, puede ser 3 días o 2 semanas después, pero algo ha pasado en su cuerpo que es irreparable”. Este es uno de los conceptos fundamentales de la emergencia médica y se ha extrapolado a otras áreas como las emergencias cardiovasculares, la sepsis, etc.