¿Qué es una vacuna?
Según la Organización Mundial de la Salud (OMS) “se entiende por vacuna cualquier preparación destinada a generar inmunidad contra una enfermedad estimulando la producción de anticuerpos. Puede tratarse, por ejemplo, de una suspensión de microorganismos muertos o atenuados, o de productos o derivados de microorganismos. El método más habitual para administrar las vacunas es la inyección, aunque algunas se administran con un vaporizador nasal u oral”.
En un artículo anterior habíamos hablado del sistema inmune, que es como el ejército de defensa del organismo. Uno nace con una capacidad de respuesta ante lo que el organismo reconoce como extraño, como amenaza (como puede ser un virus, una bacteria, un hongo, o un parásito). Esa capacidad de respuesta primaria es rápida, pero no es específica y, por lo tanto, algunas veces no es suficiente, la amenaza logra pasar esa barrera. A esa inmunidad primera, rápida e inespecífica, le llamamos inmunidad innata.
El cuerpo tiene otra manera de defenderse, diseñada especialmente para cada tipo de amenaza. Digamos que el cuerpo tiene, desde que nacemos, un grupo de células listas para diseñar y producir las armas específicas para cada patógeno. Este segundo ejército trabaja en lo que llamamos inmunidad adquirida.
Como existe una gran variedad de agentes patógenos[1], estas células no producen estas armas específicas hasta que el patógeno no entra al cuerpo, lo reconocen, y pueden diseñar exactamente el arma que le haga daño. Esta respuesta es más específica, pero se demora más en comenzar a funcionar.
Una de las armas más potentes de este ejército son los anticuerpos (también conocidos como inmunoglobulinas). Los anticuerpos son moléculas (glucoproteínas) que sintetizan células del sistema inmune (linfocitos), estos anticuerpos son sintetizados con la composición exacta que le permite unirse específicamente (muy específicamente) a una parte del agente patógeno.
Los anticuerpos tienen dos funciones principales: marcan a estos patógenos para que sean atacados y eliminados por otras células del sistema inmune, o se unen por una parte específica del patógeno que bloquea su capacidad de entrar y hacer daño a las células del cuerpo.
Los anticuerpos se generan contra sustancias específicas de los patógenos, a estas sustancias se les llama antígenos. Son esa parte del patógeno que, al interactuar con las células del sistema inmunitario, provoca la respuesta inmune, por eso identificarlos es una parte importante en la producción de vacunas.
Un vez que este ejército que participa en la inmunidad adquirida, diseña esta línea de producción contra un patógeno específico, ya la deja ahí programada (memoria inmunológica), entonces si este patógeno vuelve a atacarnos ya todas estas armas específicas están preparadas, la respuesta es más rápida, si te enfermas suele ser mucho menos grave, y en muchas ocasiones no llegas a enfermarte porque el sistema inmune de tu cuerpo combatió la amenaza y la eliminó antes de que pudiera hacerte daño y provocarte síntomas.
Eso es lo que hace una vacuna, ponerte en contacto con el agente patógeno (o partes de él), de una manera segura (que no te provoque enfermedad), pero lo suficiente como para activar tu respuesta inmunológica y dejar todas tus armas listas para que si te ataca ese agente patógeno de manera natural, tu respuesta sea rápida, específica y protectora.
¿Qué tipos de vacuna existen?
Existen diferentes tipos de vacunas. Algunas de ellas contienen el agente infeccioso completo (vacunas vivas atenuadas y vacunas inactivadas o muertas). En las vacunas vivas atenuadas, se usa una forma atenuada o debilitada del patógeno que causa la enfermedad (como las vacunas contra la varicela o la viruela). De manera que provoca una respuesta inmune muy fuerte, la mayoría de estas vacunas necesitan una sola dosis para inmunizarte para toda la vida. Sin embargo, al utilizar una forma del patógeno atenuado debe ser utilizada con precaución por personas con el sistema inmunológico debilitado, y tiene especificidades para su conservación (deben conservarse siempre en frío).
Las vacunas inactivadas, usan la versión inactivada del patógeno (por ejemplo, contra la polio o la rabia). Utilizan una versión del patógeno inofensiva, pero no suele proporcionar una inmunidad tan fuerte como las vacunas vivas, por lo que muchas veces se requieren varias dosis.
Por otra parte, las vacunas con toxoides (contra la difteria y el tétanos, por ejemplo), son aquellas que utilizan las toxinas (sustancias tóxicas) liberadas por el patógeno, cuando éstas son las causantes de la enfermedad. Genera inmunidad contra esta toxina dañina, no contra el patógeno en sí.
Existen otro grupo de vacunas con una complejidad biotecnológica mayor: las vacunas conjugadas y recombinantes. Estas emplean fragmentos de la estructura molecular del patógeno, que provoquen una respuesta inmune protectora, que es el objetivo de todas las vacunas.
Son vacunas muy seguras, que pueden utilizarse en cualquier persona y ofrece una respuesta inmunitaria muy fuerte dirigida a partes claves del patógeno. Las conjugadas combinan estas partes del agente infeccioso (virus o bacteria) con otras moléculas que aumenten su capacidad inmunogénica (por ejemplo, vacunas contra algunos meningococos y neumococos) , mientras las recombinantes (como por ejemplo las vacunas contra la hepatitis B, virus del papiloma humano o el herpes zóster) implica introducir dentro de un vector cualquiera —suele ser un virus o una bacteria que no causa enfermedad— regiones del patógeno que sabemos que son inmunogénicas; es decir, que tienen capacidad de activar el sistema inmune.
Entre las técnicas novedosas que se están utilizando para la producción de vacunas están las vacunas ADN, de nanopartículas, entre otras.
Las que involucran ingeniería genética, las llamadas vacunas ADN, han tenido un gran empuje con el desarrollo tecnológico que ha logrado secuenciar (conocer la información genética) de muchos agentes patógenos muy rápidamente. La secuencia del actual coronavirus, por ejemplo, se obtuvo en solo días. Los investigadores utilizan el genoma de un organismo (su información genética) para extraer los genes que tienen más probabilidad de corresponderse con antígenos conocidos que podrían utilizarse en una vacuna.
Una vez identificados, esos genes pueden combinarse e insertarse en un organismo diferente que se multiplique rápidamente, como una levadura, para producir antígenos experimentales, que a continuación se estudian para determinar su capacidad de generar una respuesta inmunitaria protectora. Este método se conoce como “vacunología inversa”, aún no ha dado ninguna vacuna autorizada, pero ya están en estudio varias vacunas experimentales, algunas de las cuales se encuentran en las últimas fases de ensayo clínico (por ejemplo, una vacuna contra el meningococo del grupo B)[2]. Varios de los candidatos vacunales contra la COVID-19, siguen este método.
¿Qué proceso tienen que seguir un candidato vacunal hasta que se apruebe para su uso en humanos?
El desarrollo de una vacuna es un proceso largo y complejo que a menudo tarda de 10 a 15 años, e involucra la participación combinada de gobiernos, organizaciones públicas y privadas.
La Organización Mundial de la Salud establece un protocolo que siguen muchos gobiernos e instituciones reguladoras en el mundo, aunque cada uno tiene regulaciones específicas.
Asegurarse de que las vacunas sean seguras, eficaces y de calidad es un elemento decisivo de su desarrollo y su distribución. Comienza con las primeras fases de la vacuna, generalmente en el laboratorio, donde sus componentes son sometidos a ensayos para determinar aspectos como la pureza y la potencia. A continuación, se inician los ensayos clínicos que constan de tres fases.
La licencia, o autorización para el uso en seres humanos, es el paso fundamental del proceso. La entidad oficial que concede la autorización, el organismo nacional de reglamentación es el árbitro que decide si se han cumplido las normas establecidas para garantizar la calidad de la vacuna.
¿Cuáles son los pasos que hay que seguir?
Etapa de exploración
Esta etapa involucra la investigación básica de laboratorio, y a menudo dura de 2 a 4 años.
Etapa preclínica
Los estudios preclínicos usan sistemas de cultivos de tejidos o cultivos de células y pruebas en animales, para evaluar la seguridad de la vacuna candidata y su capacidad de provocar una respuesta inmunológica.
Los investigadores pueden adaptar la vacuna candidata durante la fase preclínica para tratar de hacerla más eficaz. También pueden realizar estudios de exposición con los animales, lo cual significa que se vacuna a los animales y luego se trata de infectarlos con el patógeno objetivo; este tipo de estudios nunca se realizan en humanos.
Muchas vacunas candidatas no van más allá de esta etapa, ya que no pueden generar la respuesta inmunológica deseada. A menudo, las etapas preclínicas duran de 1 a 2 años.
Para continuar los estudios, después de superada esta fase, debe haberse aprobado una solicitud por una agencia competente.
Estudios clínicos con humanos
Fase I
Este primer intento por evaluar la vacuna candidata en humanos involucra a un pequeño grupo de adultos, de entre 20 a 80 por lo general. Si la vacuna está dirigida a los niños, los investigadores harán pruebas primero en adultos, y poco a poco reducirán la edad de los sujetos de prueba hasta llegar al objetivo. Las metas de las pruebas de fase I son evaluar la seguridad de la vacuna candidata y determinar el tipo y el alcance de la respuesta inmunológica que provoca la vacuna.
Fase II
Un grupo más grande de varios cientos de personas participa en las pruebas de fase II. Algunas de las personas pueden pertenecer a grupos en riesgo de contraer la enfermedad; los ensayos son aleatorios y bien controlados, e incluyen a un grupo de placebo. Las metas de las pruebas de fase II son estudiar la vacuna candidata en cuanto a su seguridad, capacidad imunogénica, dosis propuestas, programa de vacunación y método de aplicación.
Fase III
Las vacunas candidatas que tienen éxito en la fase II avanzan a ensayos más grandes, que involucran de miles a decenas de miles de personas. Las pruebas de fase III son aleatorias y doble ciego, e involucran la vacuna experimental que se prueba contra un placebo (el placebo puede ser una solución salina, una vacuna para otra enfermedad o alguna otra sustancia). Una meta de la fase III es evaluar la seguridad de la vacuna en un grupo grande de personas. Algunos efectos secundarios poco usuales podrían no ser evidentes en grupos más pequeños de personas que formaron parte de las fases anteriores.
Durante estas fases se va evaluando la eficacia de la vacuna para proteger contra la enfermedad. Se hacen exámenes que tiene que ver con la producción de anticuerpos y la respuesta inmunológica de las personas que reciben la vacuna. Después de que un ensayo de fase III resulta exitoso, las agencias acreditadas inspeccionarán el producto, las fábricas y los resultados de investigación, hasta que emita su aprobación.
Después de aprobadas para el uso a gran escala, las vacunas siguen monitoreándose.
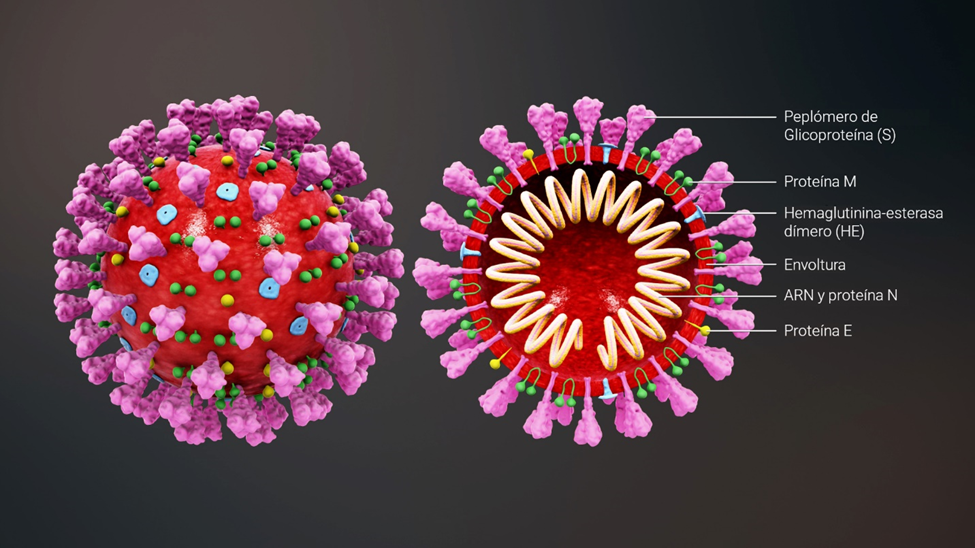
Estructura del coronavirus Sars-Cov-2
El SARS-COV-2 es un virus envuelto, de cadena RNA positiva. La “llave” de entrada a la célula se encuentra en las llamadas proteínas “espigas” (S), que cubren la envoltura del virus.
Vacunas y tratamientos contra el coronavirus SARS-CoV-2
El proceso para poner en marcha una vacuna puede tardar muchos años, sin embargo, nos hablan de que probablemente en algo más de un año podamos tener vacuna contra este nuevo virus. Una respuesta que, de ser posible, sería de una velocidad nunca vista ante una nueva enfermedad.
Esto se debe fundamentalmente a los avances en la rama biotecnológica. En primer lugar, solo una semana después de que China notificara a la OMS los primeros casos de una neumonía severa de origen desconocido, se identificó el agente causante: el nuevo coronavirus SARS-CoV-2. Unos días después ya estaba disponible su genoma. En poco menos de tres meses se dispone de más de 970 artículos científicos en la base de datos PubMed.
Conocer la biología del virus facilita el diseño de estrategias terapéuticas (antivirales) y preventivas (vacunas). La similitud de la información genética con otro coronavirus que ha sido estudiado por años, el SARS-Cov, que provocó la epidemia por síndrome respiratorio agudo (SARS por sus siglas en inglés) en el año 2002, ha hecho que se haya podido avanzar rápidamente en las fases pre-clínicas.
En estos escasos tres meses ya hay varias propuestas terapéuticas y candidatos vacunales contra el nuevo coronavirus. Jamás la ciencia había avanzado tanto en tan poco tiempo para combatir una epidemia. Muchas de las propuestas vienen de grupos de investigación que llevaban años trabajando contra otros virus, especialmente contra los del SARS y MERS. Este conocimiento acumulado ha permitido ahora ir a una velocidad nunca vista.
Terapias antivirales
Algunos medicamentos antivirales ya disponibles se han estado probando para saber si pueden ser efectivas en la lucha contra la COVID-19. La cloroquina, que se ha empleado durante años contra la malaria, se estudia por grupo de investigadores, pues podría reducir la carga viral al bloquear la entrada del virus a las células. Algunos antiinflamatorios como el barcitinib y el mesilato de camostat (Japón), están siendo utilizados en algunos protocolos pues podría bloquear la entrada del virus en las células pulmonares.
Uno de los antivirales más prometedores contra el SARS-CoV-2 es el remdesivir, un inhibidor que impide que el virus se multiplique dentro de la célula. Ya se ha empleado contra el SARS y MERS y se ensayó con éxito en las últimas epidemias de ébola, y contra otros virus con genoma ARN. Es, por tanto, un antiviral de amplio espectro. Ya están en curso al menos doce ensayos clínicos en fase II en China y en EE. UU., y ha comenzado otro en fase III con 1 000 pacientes en Asia.
En Estados Unidos, en Nueva York, la FDA (Food and Drog Administration) ha aprobado el uso de plasma de pacientes recuperados en pacientes enfermos. Se trata de obtener sangre de donantes recuperados de COVID-19, y aislar el plasma (donde se encuentran los anticuerpos), para transfundirlo a personas enfermas. No es un tratamiento nuevo, se usó en la pandemia de Gripe Española en 1918. Según la revista Nature, este esfuerzo en EEUU sigue estudios preliminares realizados en China. El enfoque de plasma convaleciente también ha tenido un éxito modesto durante brotes anteriores de síndrome respiratorio agudo severo (SARS) y ébola. Pudiese ser una respuesta de emergencia en lo que aparecen tratamientos más efectivos.
Hay al menos 27 ensayos clínicos con distintas combinaciones de tratamientos antivirales como interferón alfa-2b, ribavirina, metilprednisolona y azvudina. De momento son tratamientos experimentales, pero que suponen una esperanza para los casos más graves y severos.
Vacunas para el futuro contra la Covid-19
La principal esperanza para controlar la enfermedad se basa en lograr vacunas efectivas. La OMS, hasta el 20 de marzo, tenía una lista de 41 candidatos, pero por reportes de prensa de diversos países, sabemos que se están trabajando en más.
Un artículo publicado el 23 de marzo por The Conversation, resume algunos de los más prometedores proyectos.
En fase de ensayos clínicos
Según la publicación, una de las más avanzadas es la propuesta china, una vacuna recombinante basada en vectores de adenovirus con el gen S de SARS-CoV-2, que ha sido ensayada ya en monos y se sabe que produce inmunidad. Se va a comenzar un ensayo clínico fase I con 108 voluntarios sanos, entre 18 y 60 años, en los que se probarán tres dosis distintas.
Otras propuestas están siendo promovidas por el CEPI, una asociación internacional en la que colaboran organizaciones públicas, privadas, civiles y filantrópicas para desarrollar vacunas contra epidemias. En este momento financia ya ocho proyectos de vacunas contra el SARS-CoV-2 que incluyen vacunas recombinantes, de proteínas y de ácidos nucleicos.
Vacuna mRNA-1273 (Moderna, Seattle)
Se trata de una vacuna formada por un pequeño fragmento de ARN mensajero con las instrucciones para sintetizar parte de la proteína S del SARS-Co-V. La idea es que, una vez introducido en nuestras células, sean estas mismas las que fabriquen esa proteína, que actuaría como antígeno y estimularía la producción de anticuerpos. Está ya en fase clínica y se ha comenzado a ensayar en voluntarios sanos.
Fases preclínicas
Vacuna recombinante con el virus de sarampión (Instituto Pasteur, Themis Bioscience y Universidad de Pittsburg)
Se trata de una vacuna construida en un virus vivo atenuado del sarampión, que se emplea como vehículo y que contiene un gen que codifica una proteína del virus SARS-CoV-2. Está en fase preclínica.
Vacuna recombinante con el virus de la gripe (Universidad de Hong Kong)
Se trata también de una vacuna viva que emplea como vector un virus de la gripe atenuado, al que se le ha quitado el gen de virulencia NS1, y que por tanto no es virulento. A este virus vector se le añade un gen del virus SARS-CoV-2. Esta propuesta tiene algunas ventajas: podría combinarse con cualquier cepa de virus de la gripe estacional y servir así como vacuna antigripal, puede fabricarse de forma rápida en los mismos sistemas de producción ya existentes para las vacunas contra la gripe, y podrían emplearse como vacuna intranasal vía spray. Está en fase preclínica.
Vacuna de proteína recombinante obtenida por tecnología de nanopartículas (Novavax)
Esta empresa ya tiene en fase clínica III vacunas contra otras infecciones respiratorias como gripe para adultos (Nano-Flu) y virus respiratorio sincitial (RSV-F) y ha fabricado vacunas contra el SARS y el MERS. Su tecnología se basa en producir proteínas recombinantes que se ensamblan en nanopartículas y que se administra con un adyuvante propio, Matrix-M. Este compuesto es un inmunógeno bien tolerado capaz de estimular una potente y duradera respuesta inmune inespecífica. La ventaja es que de esta forma se reduciría el número de dosis necesaria (se evitaría así la revacunación). Está en fase preclínica.
Vacuna recombinante que emplea como vector el adenovirus de chimpancé Oxford, ChAdOx1 (Jenner Institute, Universidad de Oxford)
Este vector atenuado es capaz de portar otro gen que codifique para un antígeno viral. Se ha ensayado en voluntarios con modelos para el MERS, gripe, chikunguña y otros patógenos como malaria y tuberculosis. Esta vacuna puede fabricarse a gran escala en líneas celulares de embriones de aves. El adenovirus recombinante lleva el gen de la glicoproteína S de SARS-CoV-2. Está en fase preclínica.
Vacuna de proteína recombinante (Universidad de Queensland)
Consiste en crear moléculas quiméricas capaces de mantener la estructura tridimensional original del antígeno viral. Utilizan la técnica denominada “pinza molecular”, que permite producir vacunas empleado el genoma del virus en un tiempo récord. Está en fase preclínica.
Vacuna de ARN mensajero (CureVac)
Se trata de una propuesta similar a la desarrollada por la empresa biotecnológica Moderna, con moléculas de ARN mensajero recombinantes que sean fácilmente reconocidas por la maquinaria celular y produzcan grandes cantidades de antígeno. Se empaquetan en nanopartículas lipídicas u otros vectores. En fase preclínica.
Vacuna DNA INO-4800 (Inovio Pharmaceuticals)
Se trata de una plataforma que fabrica vacunas sintéticas con ADN del gen S de la superficie del virus. Ya habían desarrollado un prototipo contra el MERS (la vacuna INO-4700) que se encuentra en fase II. Recientemente publicaron los resultados de la fase I con esta vacuna INO-4700 y comprobaron que era bien tolerada y producía una buena respuesta inmune (altos niveles de anticuerpos y buena respuesta de células T, mantenida durante al menos 60 semanas después de la vacunación). En fase preclínica.
Cuba
Según declaró el director de investigaciones biomédicas del CIGB, Gerardo Guillén, el Centro de Ingeniería Genética y Biotecnología (CIGB) de Cuba cuenta con un diseño de vacuna que pudiera utilizarse contra el nuevo coronavirus.
Según el científico cubano esta vacuna se encuentra en fase metodológica y de diseño. Sin embargo, según sus declaraciones, hay un camino avanzado ya que se está utilizando una plataforma que ya tiene desarrollada la institución, donde se trabaja con partículas semejantes a virus con gran capacidad de estimular el sistema inmune.
Otra plataforma que resulta muy atractiva y prometedora que desarrolla el centro es por inmunización a través de la vía nasal. Cuba tiene experiencia en este sentido, pues cuenta con una vacuna ya registrada que utiliza esta vía.
El candidato vacunal cubano se está desarrollando con el centro de investigación y desarrollo conjunto Cuba-China, ubicado en la provincia de Hunan. No se conoce cuándo podría comenzar los ensayos clínicos.
Cuba desarrolla también investigaciones en medicamentos terapéuticos. Los resultados hasta ahora publicados por China en el tratamiento de la COVID 19, con el Interferón cubano Alfa 2B, mostró resultados positivos.
***
Todas las propuestas de tratamientos y vacunas específicas para el COVID-19, están en fase experimental. Pero los avances tecnológicos y la acumulación de resultados de investigación en los campos de terapias antivirales y vacunas contra otros virus, y específicamente contra otros coronavirus, hacen que muchos expertos aseguren que hay una alta probabilidad de éxito. Aunque queramos y necesitemos respuestas más rápidas, no se le puede pedir a la ciencia tener una vacuna en menos de un año, en realidad ya eso sería un tiempo récord.
La actuación de la comunidad científica internacional, en materia de compartir resultados científicos, colaboración y entrenamiento, es la columna vertebral de esta batalla, y mi mayor esperanza.
![]()
Notas
[1] Patógeno: Es un ente biológico capaz de producir daño o enfermedad a un vegetal o un animal, incluyendo al ser humano, que sea susceptible a ello.
[2] https://apps.who.int/iris/bitstream/handle/10665/44210/9789243563862_spa.p;jsessionid=22896D0AF5162DBBE369BAC083E4928F?sequence=1












muy claro, gracias por la información!


Muchas gracias! me parece una síntesis excelente de algo no muy conocido por el gran público.